Bệnh phổi tắc nghẽn mạn tính: Giải đáp các câu hỏi thường gặp cùng bác sĩ Nguyễn Văn My
:format(webp)/Phoi_tac_nghen_man_tinh_1_7c4c828abb.png)
:format(webp)/Phoi_tac_nghen_man_tinh_mobile_1_a6abbb56d9.png)
- Bệnh phổi tắc nghẽn mạn tính là gì?
- Vì sao mắc bệnh phổi tắc nghẽn mạn tính?
- Bệnh phổi tắc nghẽn mạn tính có nguy hiểm không?
- Triệu chứng cụ thể của bệnh phổi tắc nghẽn mạn tính
- Biến chứng thường gặp của bệnh phổi tắc nghẽn mạn tính
- Ai dễ mắc phải bệnh phổi tắc nghẽn mạn tính?
- Cần thực hiện xét nghiệm gì để biết bị bệnh phổi tắc nghẽn mạn tính?
- Bệnh phổi tắc nghẽn mạn tính khác gì so với hen phế quản?
- Các loại thuốc thường dùng trong điều trị bệnh phổi tắc nghẽn mạn tính
- Cần thay đổi lối sống thế nào để hỗ trợ quá trình điều trị bệnh?
- Bệnh phổi tắc nghẽn mạn tính là gì?
- Vì sao mắc bệnh phổi tắc nghẽn mạn tính?
- Bệnh phổi tắc nghẽn mạn tính có nguy hiểm không?
- Triệu chứng cụ thể của bệnh phổi tắc nghẽn mạn tính
- Biến chứng thường gặp của bệnh phổi tắc nghẽn mạn tính
- Ai dễ mắc phải bệnh phổi tắc nghẽn mạn tính?
- Cần thực hiện xét nghiệm gì để biết bị bệnh phổi tắc nghẽn mạn tính?
- Bệnh phổi tắc nghẽn mạn tính khác gì so với hen phế quản?
- Các loại thuốc thường dùng trong điều trị bệnh phổi tắc nghẽn mạn tính
- Cần thay đổi lối sống thế nào để hỗ trợ quá trình điều trị bệnh?
Văn My
06/06/2024
Bệnh phổi tắc nghẽn mạn tính (BPTNMT) là một trong những nguyên nhân hàng đầu gây bệnh tật và tử vong trên toàn thế giới cũng như tại Việt Nam dẫn đến gánh nặng kinh tế xã hội ngày càng gia tăng. Bệnh có thể điều trị và dự phòng được với căn nguyên gây bệnh hàng đầu là hút thuốc lá, thuốc lào và ô nhiễm không khí.
- Bệnh phổi tắc nghẽn mạn tính là gì?
- Vì sao mắc bệnh phổi tắc nghẽn mạn tính?
- Bệnh phổi tắc nghẽn mạn tính có nguy hiểm không?
- Triệu chứng cụ thể của bệnh phổi tắc nghẽn mạn tính
- Biến chứng thường gặp của bệnh phổi tắc nghẽn mạn tính
- Ai dễ mắc phải bệnh phổi tắc nghẽn mạn tính?
- Cần thực hiện xét nghiệm gì để biết bị bệnh phổi tắc nghẽn mạn tính?
- Bệnh phổi tắc nghẽn mạn tính khác gì so với hen phế quản?
- Các loại thuốc thường dùng trong điều trị bệnh phổi tắc nghẽn mạn tính
- Cần thay đổi lối sống thế nào để hỗ trợ quá trình điều trị bệnh?
- Bệnh phổi tắc nghẽn mạn tính là gì?
- Vì sao mắc bệnh phổi tắc nghẽn mạn tính?
- Bệnh phổi tắc nghẽn mạn tính có nguy hiểm không?
- Triệu chứng cụ thể của bệnh phổi tắc nghẽn mạn tính
- Biến chứng thường gặp của bệnh phổi tắc nghẽn mạn tính
- Ai dễ mắc phải bệnh phổi tắc nghẽn mạn tính?
- Cần thực hiện xét nghiệm gì để biết bị bệnh phổi tắc nghẽn mạn tính?
- Bệnh phổi tắc nghẽn mạn tính khác gì so với hen phế quản?
- Các loại thuốc thường dùng trong điều trị bệnh phổi tắc nghẽn mạn tính
- Cần thay đổi lối sống thế nào để hỗ trợ quá trình điều trị bệnh?
Thông tin chuyên gia
Bài viết được tư vấn chuyên môn bởi Bác sĩ Nguyễn Văn My - hiện công tác tại trung tâm Tiêm chủng Long Châu. Bác sĩ Nguyễn Văn My đã có trên 20 năm kinh nghiệm làm việc với vai trò là Bác sĩ điều trị, đặc biệt là các bệnh liên quan đến chuyên ngành Truyền Nhiễm, Nhiệt đới. Hiện Bác sĩ Nguyễn Văn My đồng thời cũng là Nghiên Cứu Sinh chuyên ngành Y học Lâm sàng các Bệnh Nhiệt đới, tại Đại học Mahidol, Vương quốc Thái Lan.
Bệnh phổi tắc nghẽn mạn tính là gì?

Bệnh phổi tắc nghẽn mạn tính (BPTNMT) hay COPD (Chronic Obstructive Pulmonary Disease) là bệnh hô hấp phổ biến có thể phòng và điều trị được. Đây là bệnh lý không đồng nhất, đặc trưng bởi các triệu chứng hô hấp mạn tính (khó thở, ho, khạc đờm) và các đợt cấp do tình trạng bất thường của đường thở (viêm phế quản, viêm tiểu phế quản) và/hoặc phế nang (khí phế thũng) gây ra tắc nghẽn đường thở dai dẳng và tiến triển.
Vì sao mắc bệnh phổi tắc nghẽn mạn tính?

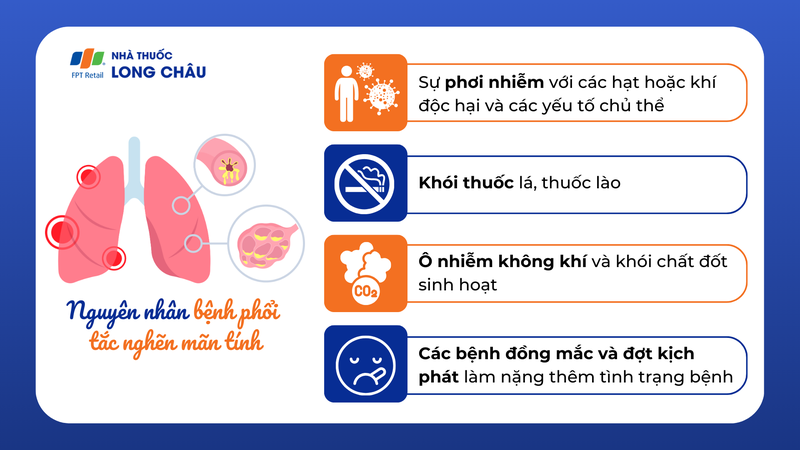
Một số nguyên nhân dẫn đến bệnh phổi tắc nghẽn mạn tính:
- Liên quan đến sự phơi nhiễm với các hạt hoặc khí độc hại và các yếu tố chủ thể bao gồm phổi kém phát triển khi còn nhỏ, đột biến gen SERPINA1 gây ra thiếu hụt men Alpha 1 antitrypsin.
- Khói thuốc lá, thuốc lào là yếu tố nguy cơ chính.
- Ô nhiễm không khí và khói chất đốt sinh hoạt cũng là yếu tố nguy cơ quan trọng gây BPTNMT.
- Các bệnh đồng mắc và đợt kịch phát làm nặng thêm tình trạng bệnh và tăng tử vong.
Bệnh phổi tắc nghẽn mạn tính có nguy hiểm không?

BPTNMT là một trong những nguyên nhân hàng đầu gây bệnh tật và tử vong trên toàn thế giới dẫn đến gánh nặng kinh tế xã hội ngày càng gia tăng. Dựa trên các nghiên cứu dịch tễ học, số ca mắc BPTNMT ước tính là khoảng 385 triệu năm 2010, với tỷ lệ mắc trên thế giới là 11,7% và khoảng 3 triệu ca tử vong hàng năm.
Ở Việt Nam, nghiên cứu về dịch tễ học của BPTNMT năm 2009 cho thấy tỷ lệ mắc ở người trên 40 tuổi là 4,2%.
Với sự gia tăng tỷ lệ hút thuốc lá tại các nước đang phát triển và sự già hóa dân số ở những quốc gia phát triển, tỷ lệ mắc BPTNMT được dự đoán sẽ tăng cao trong những năm tới và đến năm 2030 ước tính có trên 4,5 triệu trường hợp tử vong hàng năm do BPTNMT và các rối loạn liên quan.

Triệu chứng cụ thể của bệnh phổi tắc nghẽn mạn tính

Bệnh hay gặp ở nam giới trên 40 tuổi.
Tiền sử: Hút thuốc lá, thuốc lào (bao gồm cả hút thuốc chủ động và thụ động). Ô nhiễm môi trường trong và ngoài nhà: Khói bếp, khói chất đốt, bụi nghề nghiệp (bụi hữu cơ, vô cơ), hơi, khí độc. Nhiễm khuẩn hô hấp tái diễn, di chứng lao phổi,... Tăng tính phản ứng đường thở (hen phế quản hoặc viêm phế quản co thắt).
Ho, khạc đờm kéo dài không do các bệnh phổi khác như lao phổi, giãn phế quản: Là triệu chứng thường gặp. Lúc đầu có thể chỉ có ho ngắt quãng, sau đó ho dai dẳng hoặc ho hàng ngày (là biểu hiện viêm phế quản mạn: Ho kéo dài ít nhất 3 tháng trong 1 năm và trong 2 năm liên tiếp), ho khan hoặc ho có đờm, thường khạc đờm về buổi sáng. Ho đờm mủ là một trong các dấu hiệu của đợt cấp do bội nhiễm.
Khó thở: Tiến triển nặng dần theo thời gian, lúc đầu chỉ có khó thở khi gắng sức, sau đó khó thở cả khi nghỉ ngơi và khó thở liên tục. Bệnh nhân “phải gắng sức để thở”, “khó thở, nặng ngực”, “cảm giác thiếu không khí, hụt hơi” hoặc “thở hổn hển”, thở khò khè. Khó thở tăng lên khi gắng sức hoặc nhiễm trùng đường hô hấp.
Ngoài ra, bệnh nhân đến khám ở giai đoạn muộn có thể có biểu hiện mệt mỏi, biếng ăn, sụt cân, yếu hoặc teo cơ. Những dấu hiệu này có giá trị tiên lượng xấu nhưng cũng có thể là biểu hiện của bệnh đồng mắc BPTNMT như lao phổi hoặc ung thư phổi.
Khám lâm sàng:
- Giai đoạn sớm của bệnh khám phổi có thể bình thường. Nếu bệnh nhân có khí phế thũng có thể thấy lồng ngực hình thùng, gõ vang, rì rào phế nang giảm.
- Giai đoạn nặng hơn hoặc trong đợt cấp khám phổi thấy rì rào phế nang giảm, có thể có ran rít, ran ngáy.
- Giai đoạn muộn có thể thấy những biểu hiện của suy hô hấp mạn tính: Tím môi, tím đầu chi, thở nhanh, co kéo cơ hô hấp phụ, biểu hiện của suy tim phải (tĩnh mạch cổ nổi, phù 2 chân, gan to, phản hồi gan tĩnh mạch cổ dương tính).
Khi phát hiện bệnh nhân có các triệu chứng nghi ngờ BPTNMT như trên cần chuyển bệnh nhân đến các cơ sở y tế có đủ điều kiện (tuyến huyện, tuyến tỉnh hoặc tuyến trung ương…) để làm thêm các thăm dò chẩn đoán nhằm chẩn đoán xác định và loại trừ những nguyên nhân khác có triệu chứng lâm sàng giống BPTNMT.
Bảng 1. Các câu hỏi sàng lọc theo GOLD:
Bảng câu hỏi tầm soát BPTNMT ở cộng đồng (theo sáng kiến toàn cầu cho BPTNMT - Global Initiative for Chronic Obstructive Lung Disease - GOLD)
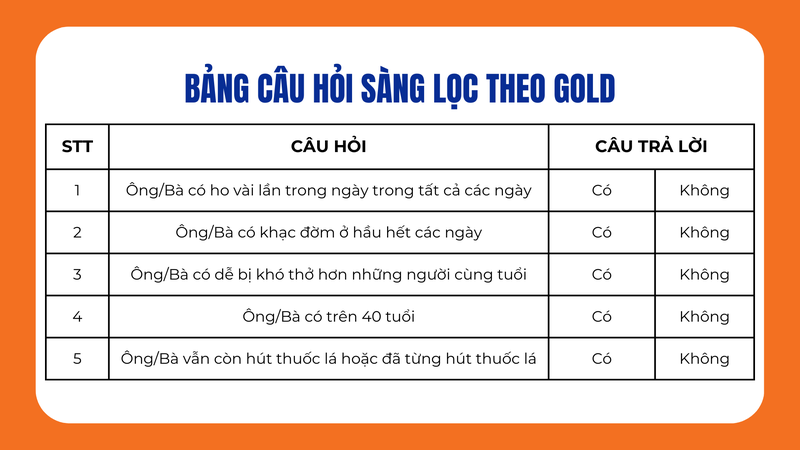
Phát hiện sớm BPTNMT: Các đối tượng trả lời “Có” từ 3 câu trở lên trong Bảng trên nên được giới thiệu tới cơ sở y tế có đo chức năng hô hấp để chủ động phát hiện sớm BPTNMT.
Biến chứng thường gặp của bệnh phổi tắc nghẽn mạn tính

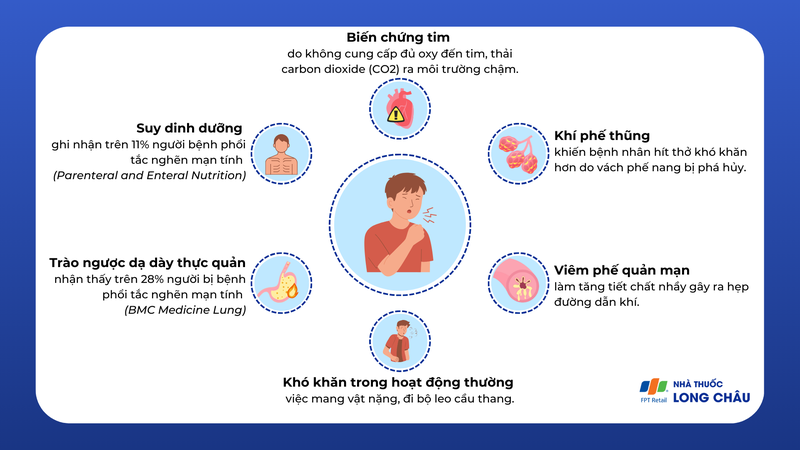
Một số biến chứng thường gặp của BPTNMT:
- Khí phế thũng là sự phá hủy dần vách phế nang, là nơi có trách nhiệm trao đổi Oxy cho cơ thể. Ngoài ra các bẫy khí này làm cho sự hít thở của bệnh nhân (đặc biệt khi thở ra) trở nên khó khăn.
- Viêm phế quản mạn là sự viêm mạn tính của các ống dẫn khí. Khi tình trạng viêm phế quản mạn này xảy ra, bệnh nhân sẽ tăng tiết đàm nhớt, dẫn đến hẹp đường dẫn khí, dẫn đến khó thở.
- Biến chứng tim: Những người bị phổi tắc nghẽn mạn tính gặp khó khăn để cơ thể có thể lấy đủ oxy và thải carbon dioxide (CO2) ra ngoài môi trường, trong những trường hợp nghiêm trọng bệnh nhân sẽ gặp những tình trạng mức độ oxy trong máu thấp, mức carbon dioxide cao.
- Trào ngược dạ dày thực quản: Nghiên cứu của Hàn Quốc được công bố trên tạp chí BMC Medicine Lung chỉ ra rằng, ít nhất 28% số người bị BPTNMT bị trào ngược dạ dày thực quản
- Suy dinh dưỡng: Theo tạp chí Parenteral and Enteral Nutrition năm 2014 có 11% những người bị bệnh BPTNMT bị suy dinh dưỡng.
- Những người mắc bệnh BPTNMT thường hay gặp khó khăn với những hoạt động bình thường, như việc mang vật nặng, đi bộ leo cầu thang, gần 30% thường bị mất ngủ mãn tính.
Ai dễ mắc phải bệnh phổi tắc nghẽn mạn tính?

Những người có 1 trong 2 yếu tố dưới đây sẽ dễ bị bệnh phổi tắc nghẽn mạn tính: Phơi nhiễm hít vào hoặc Yếu tố di truyền.
Phơi nhiễm hít vào
Trong tất cả các phơi nhiễm đường hít, khói thuốc lá là yếu tố nguy cơ chính ở hầu hết các quốc gia, mặc dù chỉ có khoảng 15% số người hút thuốc có triệu chứng lâm sàng BPTNMT; tiền sử hút thuốc 40 bao năm hoặc nhiều hơn là dấu hiệu dự báo đặc biệt.
Khói từ việc nấu nướng và sưởi ấm trong nhà là một yếu tố gây bệnh quan trọng ở những quốc gia thường sử dụng lửa trong nhà để nấu ăn hoặc sưởi ấm.
Những người hút thuốc và có phản ứng đường thở từ trước (được xác định bằng tăng độ nhạy cảm với methacholine dạng hít), ngay cả khi không có bệnh hen suyễn trên lâm sàng, có nguy cơ BPTNMT cao hơn những người không mắc bệnh.
Trọng lượng cơ thể thấp, rối loạn hô hấp khi còn nhỏ và tiếp xúc khói thuốc lá thụ động, ô nhiễm không khí và bụi nghề nghiệp (ví dụ: Bụi khoáng, bụi bông) hoặc hít phải các hóa chất (ví dụ: Cadmium) góp phần là nguy cơ gây BPTNMT nhưng có tầm quan trọng ít hơn so với hút thuốc lá.
Yếu tố di truyền
Rối loạn di truyền được xác định gây bệnh được rõ nhất là thiếu alpha-1 antitrypsin, đó là một nguyên nhân quan trọng gây ra khí phế thũng ở những người không hút thuốc và tăng rõ ở người hút thuốc lá.
Trong những năm gần đây, đã có 30 biến thể di truyền được tìm thấy có liên quan đến COPD hoặc suy giảm chức năng phổi ở các quần thể được lựa chọn, nhưng không có kết quả nào được chứng minh là gây hậu quả như alpha-1 antitrypsin.
Cần thực hiện xét nghiệm gì để biết bị bệnh phổi tắc nghẽn mạn tính?

Đo chức năng hô hấp
Kết quả đo chức năng hô hấp (CNHH) là tiêu chuẩn vàng để chẩn đoán xác định và đánh giá mức độ tắc nghẽn đường thở của bệnh nhân BPTNMT.

Một số điểm cần lưu ý
Cần trang bị máy đo CNHH đảm bảo đủ tiêu chuẩn (xem phụ lục về tiêu chuẩn phòng quản lý) và phải được định chuẩn hằng ngày.
Kỹ thuật viên cần được đào tạo về đo CNHH và biết cách làm test hồi phục phế quản (HPPQ).
Để thiết lập chẩn đoán xác định, bệnh nhân cần phải ngừng thuốc giãn phế quản trước khi đo CNHH phổi ít nhất từ:
- 4 - 6 giờ (đối với thuốc cường beta2 tác dụng ngắn - SABA, thuốc cường muscarinic tác dụng ngắn - SAMA);
- Hoặc 12 - 24 giờ (đối với Thuốc cường beta 2 tác dụng kéo dài - LABA, Thuốc cường musacrinic tác dụng kéo dài - LAMA).
Nhận định kết quả
Chẩn đoán xác định khi: Rối loạn thông khí tắc nghẽn không hồi phục hoàn toàn sau test hồi phục phế quản: Chỉ số FEV1/FVC < 70% sau test hồi phục phế quản.
Thông thường bệnh nhân BPTNMT sẽ có kết quả test HPPQ âm tính (chỉ số FEV1 tăng < 12% và < 200ml sau test hồi phục phế quản).
Dựa vào chỉ số FEV1 giúp đánh giá mức độ tắc nghẽn đường thở.
X-quang phổi
X-quang phổi nên được thực hiện trước khi đo CNHH để loại trừ các bệnh gây lây nhiễm như lao phổi.
BPTNMT ở giai đoạn sớm: Hình ảnh X-quang phổi có thể bình thường.
Giai đoạn muộn có thể có hình ảnh khí phế thũng: Trường phổi 2 bên tăng sáng không đều, cơ hoành hạ thấp và dẹt, có thể thấy cơ hoành hình bậc thang, khoang liên sườn giãn rộng, có thể có bóng (kén) khí hoặc mạch máu ở ngoại biên thưa thớt.
X-quang phổi giúp phát hiện một số bệnh phổi đồng mắc hoặc biến chứng của BPTNMT như: U phổi, giãn phế quản, lao phổi, tràn khí màng phổi, suy tim, bất thường khung xương lồng ngực, cột sống...
Cắt lớp vi tính ngực độ phân giải cao (HRCT)
Giúp phát hiện sự hiện diện và mức độ khí phế thũng (giãn phế nang), bóng (kén) khí, phát hiện sớm ung thư phổi, giãn phế quản… đồng mắc với BPTNMT.
Đánh giá bệnh nhân trước khi chỉ định can thiệp giảm thể tích phổi bằng phẫu thuật hoặc đặt van phế quản một chiều và trước khi ghép phổi.
Điện tâm đồ
Ở giai đoạn muộn có thể thấy các dấu hiệu của tăng áp động mạch phổi và suy tim phải: Sóng P cao (> 2,5mm) nhọn đối xứng (P phế), trục phải (> 1100), dày thất phải (R/S ở V6 < 1).
Siêu âm tim
Để phát hiện tăng áp lực động mạch phổi, suy tim phải giúp cho chẩn đoán sớm tâm phế mạn.
Đo độ bão hòa oxy qua da (SpO2) và khí máu động mạch
Đánh giá mức độ suy hô hấp, hỗ trợ cho quyết định điều trị oxy hoặc thở máy. Đo SpO2 và xét nghiệm khí máu động mạch được chỉ định ở tất cả các bệnh nhân có dấu hiệu suy hô hấp hoặc suy tim phải.
Đo thể tích khí cặn, dung tích toàn phổi (thể tích ký thân, pha loãng Helium, rửa Nitrogen…)
Chỉ định khi bệnh nhân có tình trạng khí phế thũng nặng, giúp lựa chọn phương pháp điều trị và đánh giá hiệu quả điều trị.
Đo khuếch tán khí qua màng phế nang-mao mạch (DLCO)
Đo khuếch tán khí qua màng phế nang - mao mạch (DLCO) bằng đo thể tích ký thân, pha loãng khí Helium… nếu bệnh nhân có triệu chứng khó thở nặng hơn mức độ tắc nghẽn khi đo bằng CNHH.
Đo thể tích ký thân
Cần được chỉ định trong những trường hợp nghi ngờ rối loạn thông khí tắc nghẽn nhưng không phát hiện được bằng đo CNHH hoặc khi nghi ngờ rối loạn thông khí hỗn hợp.
Bệnh phổi tắc nghẽn mạn tính khác gì so với hen phế quản?


Các loại thuốc thường dùng trong điều trị bệnh phổi tắc nghẽn mạn tính

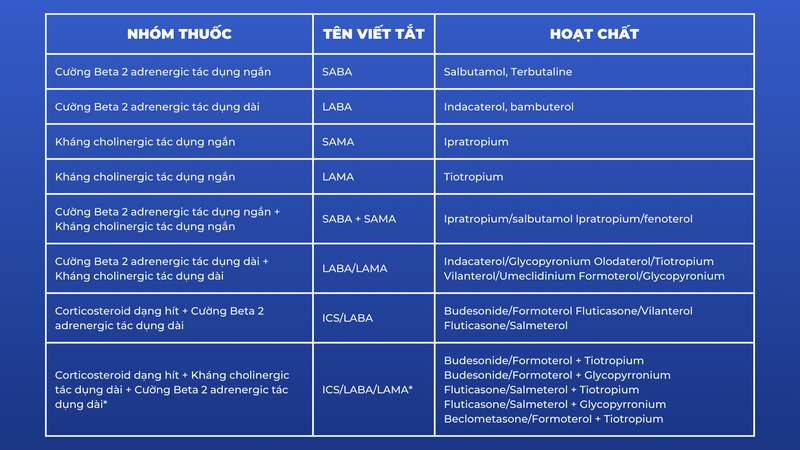
Thuốc giãn phế quản được coi là nền tảng trong điều trị triệu chứng BPTNMT. Ưu tiên các loại thuốc giãn phế quản tác dụng kéo dài, dùng đường phun hít hoặc khí dung.
Liều lượng và đường dùng của các thuốc này tùy thuộc vào mức độ và giai đoạn bệnh.
Bảng 2. Các thuốc điều trị giãn phế quản trong BPTNMT:
Cần thay đổi lối sống thế nào để hỗ trợ quá trình điều trị bệnh?

Ngừng tiếp xúc với yếu tố nguy cơ
Ngừng tiếp xúc với khói thuốc lá, thuốc lào, bụi, khói bếp rơm, củi, than, khí độc...
Cai nghiện thuốc lá, thuốc lào
Cai thuốc lá là biện pháp rất quan trọng ngăn chặn BPTNMT tiến triển nặng lên. Trong cai thuốc lá, việc tư vấn cho người bệnh đóng vai trò then chốt, các thuốc hỗ trợ cai giúp người bệnh cai thuốc lá dễ dàng hơn.
Chiến lược tư vấn người bệnh cai thuốc lá
Tìm hiểu lý do cản trở người bệnh cai thuốc lá: Sợ cai thuốc thất bại, hội chứng cai gây khó chịu, mất đi niềm vui hút thuốc, căng thẳng,...
Sử dụng lời khuyên 5 A:
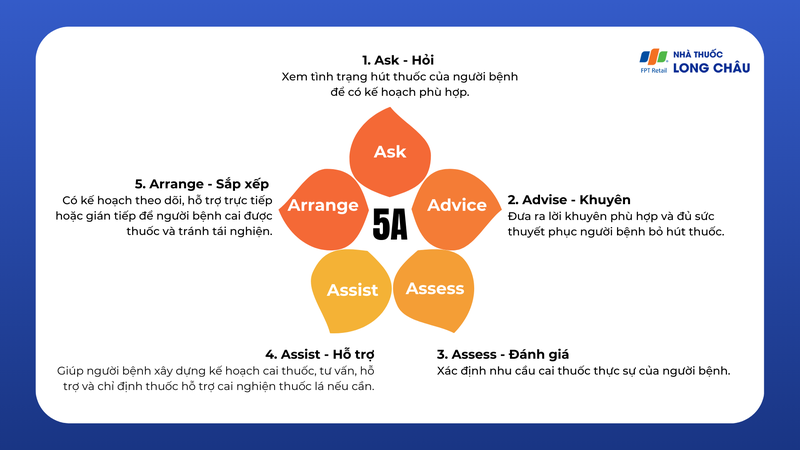
- Ask - Hỏi: Xem tình trạng hút thuốc của người bệnh để có kế hoạch phù hợp.
- Advise - Khuyên: Đưa ra lời khuyên phù hợp và đủ sức thuyết phục người bệnh bỏ hút thuốc.
- Assess - Đánh giá: Xác định nhu cầu cai thuốc thực sự của người bệnh.
- Assist - Hỗ trợ: Giúp người bệnh xây dựng kế hoạch cai thuốc, tư vấn, hỗ trợ và chỉ định thuốc hỗ trợ cai nghiện thuốc lá nếu cần.
- Arrange - Sắp xếp: Có kế hoạch theo dõi, hỗ trợ trực tiếp hoặc gián tiếp để người bệnh cai được thuốc và tránh tái nghiện.
Thuốc hỗ trợ cai thuốc lá
Việc dùng thuốc hỗ trợ cai thuốc lá giúp giảm nhẹ hội chứng cai thuốc và làm tăng tỷ lệ cai thuốc thành công. Các thuốc có thể chỉ định: Nicotine thay thế, Bupropion, Varenicline.
Nicotine thay thế:
- Chống chỉ định tương đối ở bệnh nhân tim mạch có nguy cơ cao (vừa mới bị nhồi máu cơ tim cấp).
- Các dạng thuốc: Dạng xịt mũi, họng, viên ngậm, viên nhai, miếng dán da.
- Thời gian dùng thuốc tùy thuộc vào mức độ nghiện thuốc lá (mức độ phụ thuộc nicotine): Thông thường từ 2 - 4 tháng, có thể kéo dài hơn.
- Tác dụng phụ: Gây kích ứng da khi dán, khi uống có thể gây khô miệng, nấc, khó tiêu...
Bupropion:
- Tác dụng tăng cường phóng thích noradrenergic và dopaminergic ở hệ thần kinh trung ương giúp làm giảm ham muốn hút thuốc.
- Không dùng cho bệnh nhân động kinh, rối loạn tâm thần, rối loạn hành vi ăn uống, dùng thuốc nhóm IMAO, đang điều trị cai nghiện rượu, suy gan nặng.
- Thời gian điều trị 7 - 9 tuần, có thể kéo dài 6 tháng.
- Liều cố định không vượt quá 300 mg/ngày: Tuần đầu: 150 mg/ngày uống buổi sáng; Từ tuần 2 - 9: 300mg/ngày chia 2 lần.
- Tác dụng phụ: Mất ngủ, khô miệng, nhức đầu, kích động, co giật.
Varenicline:
- Tác dụng giảm triệu chứng khi cai thuốc lá và giảm sảng khoái khi hút thuốc.
- Chống chỉ định tương đối khi suy thận nặng (thanh thải Creatinine < 30ml/phút).
- Thời gian điều trị 12 tuần, có thể kéo dài đến 6 tháng.
- Liều điều trị:
- Ngày 1 đến 3: 0,5mg/ngày uống buổi sáng;
- Ngày 4 đến 7: 1mg/ngày chia 2 lần sáng-chiều;
- Tuần 2 đến 12: 2mg/ngày chia 2 lần sáng-chiều.
- Tác dụng phụ: Buồn nôn, rối loạn giấc ngủ, ác mộng, trầm cảm, thay đổi hành vi.
Tiêm vắc xin phòng nhiễm trùng đường hô hấp
Nhiễm trùng đường hô hấp (cúm và viêm phổi...) là một trong các yếu tố nguy cơ gây đợt cấp BPTNMT. Việc tiêm phòng vắc xin có thể làm giảm các đợt cấp nặng và giảm tỷ lệ tử vong.
Tiêm phòng vắc xin cúm vào đầu mùa thu và tiêm nhắc lại hàng năm cho các đối tượng mắc BPTNMT. Tiêm phòng vắc xin phế cầu mỗi 5 năm 1 lần và được khuyến cáo ở bệnh nhân mắc BPTNMT giai đoạn ổn định.
WHO và CDC khuyến cáo tiêm phòng vắc xin SARS-Cov-2 (COVID-19) cho bệnh nhân BPTNMT (chứng cứ B). Ngoài ra, ở nhóm bệnh nhân không dung nạp vắc xin, mắc nhiều bệnh mạn tính (như bệnh phổi tắc nghẽn mạn tính) hoặc suy giảm miễn dịch có thể được dự phòng trước phơi nhiễm COVID-19 bằng kháng thể đơn dòng.
Bệnh nhân BPTNMT chưa tiêm vắc xin Tdap (bạch hầu - uốn ván - ho gà) lần nào thì tiêm phòng 1 mũi và nhắc lại sau mỗi 10 năm, còn với bệnh nhân đã tiêm vắc xin Tdap sẽ tiêm liều nhắc lại sau 10 năm tính từ liều đã tiêm.
Hiện tại tất cả các trung tâm tiêm chủng của Long Châu trên toàn quốc hiện đang cung cấp dịch vụ tiêm tất cả những vắc xin cần thiết nêu trên.
:format(webp)/Phoi_tac_nghen_man_tinh_10_74e04093a1.png)
:format(webp)/Phoi_tac_nghen_man_tinh_10_74e04093a1.png)
Cần thay đổi lối sống thế nào để hỗ trợ quá trình điều trị bệnh
Các biện pháp không đặc hiệu khác
Ngoài ra, bạn còn có thể phòng bệnh bằng các biện pháp không đặc hiệu khác như:
- Vệ sinh mũi họng thường xuyên.
- Giữ ấm cổ ngực về mùa lạnh.
- Phát hiện sớm và điều trị kịp thời các nhiễm trùng tai mũi họng, răng hàm mặt.
- Phát hiện và điều trị các bệnh đồng mắc.
Người bị bệnh phổi tắc nghẽn mạn tính cần tập luyện như thế nào?

Tập luyện cho người có BPTNMT bao gồm tập sức bền (endurance), tập sức cơ (strenght), các bài tập căng giãn, tập cơ hô hấp.

Các bài tập cho người bị bệnh phổi tắc nghẽn mạn tính
Tập sức bền
Tập chi dưới nhằm làm khỏe các cơ giúp đi lại và cải thiện hoạt động tim phổi. Tập chi trên giúp giảm bớt khó thở và giảm bớt nhu cầu thông khí trong các hoạt động dùng tay.
Cách tập:
- Tập chi dưới: Dùng thảm lăn (khởi đầu từ 800m/giờ, tăng dần cho đến 5 km/giờ hoặc xe đạp lực kế (khởi đầu bằng 30 vòng/phút) hoặc đi bộ trên mặt phẳng.
- Tập chi trên: Dùng máy tập tay cơ công kế (arm cycle ergometer), nâng tạ tự do hoặc bằng đàn hồi.
Tập sức cơ
Lặp đi lặp lại nhiều lần cùng một động tác làm gia tăng khối cơ và sức cơ tại chỗ, nên vận động nhịp nhàng, tốc độ kiểm soát từ chậm đến trung bình, kết hợp với hít vào khi giãn cơ và thở ra khi co cơ. Các cơ nên tập: Cơ tứ đầu đùi, cơ tam đầu, cơ nhị đầu, cơ Delta, cơ ngực lớn…
Cách tập:
- Chi dưới: Đạp xe, nâng chân, băng đàn hồi, bước bậc thang, bài tập ngồi đứng…;
- Chi trên: Máy tập (khởi đầu 50 vòng/phút không kháng lực), nâng tạ tự do (khởi đầu: 1/4kg - 1kg), băng đàn hồi, ném bóng… Lặp lại 8 - 12 lần/động tác x 1 - 3 đợt/buổi tập x 2 - 3 ngày/tuần.
Các bài tập căng giãn
Cải thiện các bất thường về tư thế và dáng đứng có ảnh hưởng đến hoạt động hô hấp như cứng cột sống, lệch cột sống, nhô vai, lệch vai….; bao gồm cả chi trên lẫn chi dưới như bắp tay, bắp chân, khoeo chân, cổ, vai…
Tập cơ hô hấp
Tập vận động cơ hô hấp có thể được thêm vào bài tập vận động, giúp tăng cường hoạt động của cơ hô hấp và giảm bớt khó thở trong sinh hoạt hàng ngày. Tập cơ hô hấp chỉ định cho những bệnh nhân có bằng chứng hoặc nghi ngờ yếu cơ hô hấp. Dụng cụ tập cơ hô hấp là dụng cụ nhỏ gọn, giúp người bệnh tăng khả năng hít vào. Số lần tập trung bình: 30 lần/15 phút.
Cường độ tập luyện cho người bệnh phổi tắc nghẽn mạn tính
Cường độ tập luyện cho người bệnh phổi tắc nghẽn mạn tính
Cường độ tập luyện cần phù hợp với độ nặng của bệnh, mức độ hạn chế do triệu chứng bệnh, bệnh lý đi kèm và sự năng động của từng người bệnh. Thường sử dụng các điểm triệu chứng để điều chỉnh và duy trì mức độ vận động như:
- Thang điểm Borg: Điểm Borg 4 - 6 là mục tiêu thích hợp khi luyện tập.
- Nhịp tim trong lúc tập sao cho xấp xỉ 75% nhịp tim tối đa (NTTĐ) theo công thức: NTTĐ = 220 - tuổi.
2 Người bị bệnh phổi tắc nghẽn mạn tính cần tập luyện như thế nào?
Các biện pháp hỗ trợ để việc tập vận động có thể đạt hiệu quả tối ưu
Thuốc giãn phế quản: Sử dụng thuốc giãn phế quản trước khi tập vận động giúp cải thiện khả năng gắng sức.
Thở oxy: Đối với bệnh nhân giảm bão hòa oxy khi gắng sức, oxy giúp tăng khả năng gắng sức và giảm khó thở. Đối với bệnh nhân không hạ oxy máu khi gắng sức, oxy giúp gia tăng hiệu quả tập sức bền. Đối với bệnh nhân đang thở oxy dài hạn tại nhà nên tăng lưu lượng oxy khi vận động.
Dụng cụ hỗ trợ đi lại: Một số bệnh nhân nên sử dụng các dụng cụ như gậy, khung đẩy có bánh xe (wheeled walking aid) với tư thế chồm người ra phía trước với điểm tựa ở hai tay giúp giảm bớt khó thở và tăng khả năng gắng sức.
Thời tiết và môi trường có ảnh hưởng đến người bệnh?

Tiếp xúc với khói thuốc: Yếu tố nguy cơ quan trọng nhất đối với COPD là hút thuốc lá lâu dài. Chúng ta hút thuốc càng nhiều năm và càng hút nhiều gói thì nguy cơ của chúng ta càng lớn. Những người hút thuốc lào, hút xì gà và hút cần sa cũng có thể gặp nguy hiểm tương tự, cũng như những người tiếp xúc, hít với lượng lớn khói thuốc thụ động.
Tiếp xúc nghề nghiệp với bụi và hóa chất: Tiếp xúc lâu dài với khói, hơi và bụi hóa chất ở nơi làm việc có thể gây kích ứng và viêm phổi. Là căn nguyên của Bệnh nghề nghiệp - Bệnh Bụi Phổi, tiền đề gây BPTNMT.
Tiếp xúc với khói từ việc đốt nhiên liệu: Ở các nước đang phát triển, những người tiếp xúc với khói từ việc đốt nhiên liệu để nấu ăn và sưởi ấm trong những ngôi nhà thông gió kém có nguy cơ mắc BPTNMT cao hơn.
Chế độ ăn thích hợp cho người bị bệnh phổi tắc nghẽn mạn tính

Việc đảm bảo cung cấp đủ dinh dưỡng bao gồm: Cân bằng các khẩu phần đạm, đường, chất béo, chất vi lượng, các loại vitamin,… đóng vai trò quan trọng nhất của người có bệnh phổi tắc nghẽn mãn tính. Hơn nữa, trong trường hợp có nhiều bệnh trên cùng người có BPTNMT thì cần phối hợp dinh dưỡng của các chuyên khoa nhằm đạt tối ưu chế độ ăn như ăn nhạt trong tâm phế mạn, giảm đường cho người có kèm tiểu đường tuýp 2…
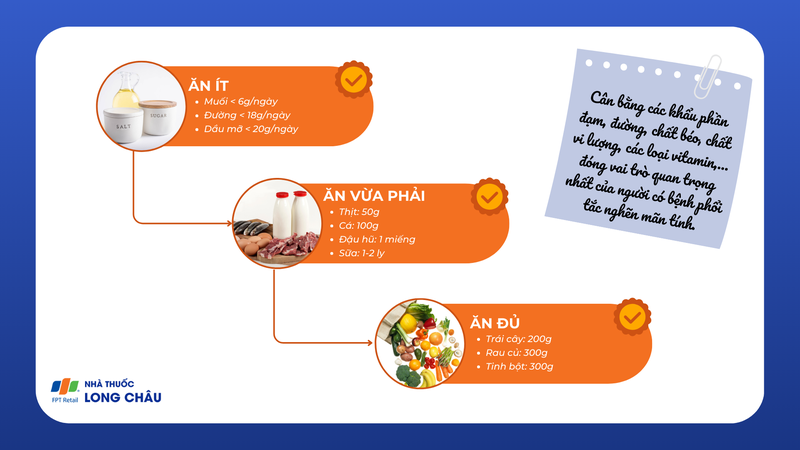
Việc thừa cân hay suy kiệt đều có thể ảnh hưởng đến tiến triển của bệnh. Nếu như người bệnh quá thừa cân thì sẽ tăng gánh nặng trọng lượng của cơ thể, đồng thời cũng gặp khó khăn nhiều hơn trong động tác thở. Chế độ ăn kiêng sẽ rất cần thiết lúc này để làm giảm cân nặng đồng thời cũng cải thiện tình trạng hô hấp của người bệnh.
Đánh giá dinh dưỡng:
Dựa vào cân nặng hoặc BMI: Suy dinh dưỡng khi BMI < 21 kg/m2, hoặc sụt cân ngoài ý muốn > 1% cân nặng trong 6 tháng gần đây, hoặc sụt cân ngoài ý muốn > 5% cân nặng trong 1 tháng gần đây.
Dựa vào chỉ số khối không mỡ FFMI (Fat free mass index): Khối không mỡ bao gồm các cơ quan, cơ, xương và nước, có thể được ước tính bằng đo bề dày nếp gấp da, đo kháng trở điện sinh học (bio - electric impedance). FFMI được tính bởi công thức FFM/chiều cao2; gọi là gầy đét khi FFMI < 16kg/m2 ở nam và < 15kg/m2 ở nữ.
Điều chỉnh suy dinh dưỡng:
- Chế độ ăn: Tính toán nhu cầu năng lượng cơ bản (nam 24kcal/kg/24h, nữ 22kcal/kg/24h), có hiệu chỉnh các hệ số hoạt động, mức độ tắc nghẽn, phân bố khẩu phần theo tỉ lệ đạm 1g/kg/ngày; béo 20 - 30% và carbohydrat: 40 - 50% tổng năng lượng hàng ngày. Nên dùng khẩu phần giàu chất béo ở những bệnh nhân BPTNMT có tăng thán khí trong máu với PaCO2 > 50mmHg.
- Dùng thuốc: Dùng steroids đồng hóa kết hợp với tập vận động, uống hoặc tiêm bắp, từ 2 - 6 tháng có thể giúp tăng khối không mỡ mà không tăng khối mỡ.
Những thực phẩm nên sử dụng bao gồm: Ngũ cốc nguyên hạt, sữa và các sản phẩm từ sữa, rau xanh, chất béo có lợi, các loại hạt. Bên cạnh đó người bệnh cũng nên tránh ăn quá nhiều muối, đồ chiên rán, thức ăn nhanh. Đặc biệt cần kiêng tuyệt đối thuốc lá và rượu bia.
Hút thuốc lá ảnh hưởng đến người bị bệnh phổi tắc nghẽn mạn tính?

Thông thường, khi chúng ta hít thở, không khí sẽ vào đường hô hấp trên qua mũi, miệng - nơi không khí được lọc, sưởi ấm và làm ẩm rồi đi qua khí quản để vào phổi. Với người hút thuốc, khói thuốc đi vào miệng, người hút thuốc đã bỏ qua cơ chế bảo vệ thứ nhất là quá trình lọc ở mũi nên ngoài việc tiếp nhận Nicotine trong khói thuốc, sẽ đưa nhiều thành phần độc hại khác vào cơ thể hơn. Những thành phần này cộng hưởng vào việc làm tăng gánh nặng cho phổi, giảm lưu thông khí bởi vậy thúc đẩy, tăng nặng của BPTNMT.
Người hút thuốc lá thường bài tiết nhiều đờm hơn người không nhận khói thuốc lá và khả năng đưa đờm ra khỏi đường hô hấp cũng kém hơn do hệ thống lông chuyển ở người chịu ảnh hưởng khói thuốc bị liệt hoặc thậm chí đã bị phá hủy.
Bên cạnh đó, khói thuốc làm thay đổi cấu trúc các tuyến tiết nhầy cũng như thành phần của chất nhầy. Đôi khi, các tuyến tiết nhầy bị tắc, làm giảm khả năng bài tiết đờm của người nhận khói thuốc lá. Hậu quả chính là chất nhầy bị nhiễm nhiều chất độc hại từ khói thuốc, bị giữ lại trong phổi và cản trở sự lưu thông trao đổi không khí. Qua đó làm nặng lên tình trạng BPTNMT.
Khói thuốc lá cũng gây tăng tính đáp ứng đường thở. Do ảnh hưởng của các chất độc hại có trong khói thuốc lá, đường thở dễ bị co thắt, luồng khí hít vào và thở ra bị cản trở, gây khó thở. Bởi vậy, những người hút thuốc dễ bị nhiễm vi rút, vi khuẩn, dễ mắc lao phổi, bệnh phổi mạn tính, đặc biệt là BPTNMT.

Những người hút thuốc lá, các tế bào biểu mô đường hô hấp dễ bị tổn thương hơn, ngoài ra sự ảnh hưởng của thời tiết (lạnh) cũng làm tăng nguy cơ bị tấn công, gây thương tổn đường hô hấp bởi vô vàn các căn nguyên gây bệnh.
Người bị bệnh phổi tắc nghẽn mạn tính cần phải kiểm tra sức khỏe định kỳ không?

Việc thăm khám định kỳ nhằm đánh giá mức độ, sự cải thiện hay tăng nặng của bệnh, đồng thời qua thăm khám mới có các chỉ định, điều chỉnh phù hợp về điều trị, tập luyện… nhằm phục hồi sức khỏe người có BPTNMT.
- Tái khám định kỳ 1 tháng 1 lần và cần đánh giá phân loại lại mức độ nặng để điều chỉnh phác đồ điều trị phù hợp.
- Đo chức năng hô hấp mỗi 3 đến 6 tháng.
- Chụp XQ tim phổi mỗi 6 tháng hoặc khi có các dấu hiệu của đợt cấp hoặc viêm phổi.
- Đánh giá triệu chứng: Ho khạc đờm, khó thở, mệt mỏi, khả năng hoạt động, chất lượng giấc ngủ. Nên sử dụng bộ câu hỏi CAT. Phát hiện sớm các dấu hiệu của đợt cấp và tác dụng phụ của thuốc.
- Làm thêm một số xét nghiệm thường quy như công thức máu, sinh hóa máu,… để phát hiện, điều trị các biến chứng và các bệnh đồng mắc phối hợp (bệnh tim mạch, ung thư phổi, loãng xương, đái tháo đường...).
- Đánh giá khả năng hoạt động, hợp tác với thầy thuốc và tái hoà nhập cộng đồng.
- Giáo dục bệnh nhân về kỹ thuật sử dụng các dụng cụ phân phối thuốc, tuân thủ điều trị, tránh tiếp xúc với yếu tố nguy cơ và áp dụng các phương pháp dự phòng đợt cấp.
- Mỗi lần khám lại, cần yêu cầu bệnh nhân thực hiện thao tác sử dụng dụng cụ hít và kiểm tra hướng dẫn lại cho bệnh nhân kỹ thuật sử dụng các dụng cụ phân phối thuốc.
Khi nào người bệnh cần gặp Bác sĩ?

Người có BPTNMT được thăm khám định kỳ hàng tháng, tuy nhiên khi có các dấu hiệu, biểu hiện dưới đây thì nên tới gặp Bác sĩ ngay.
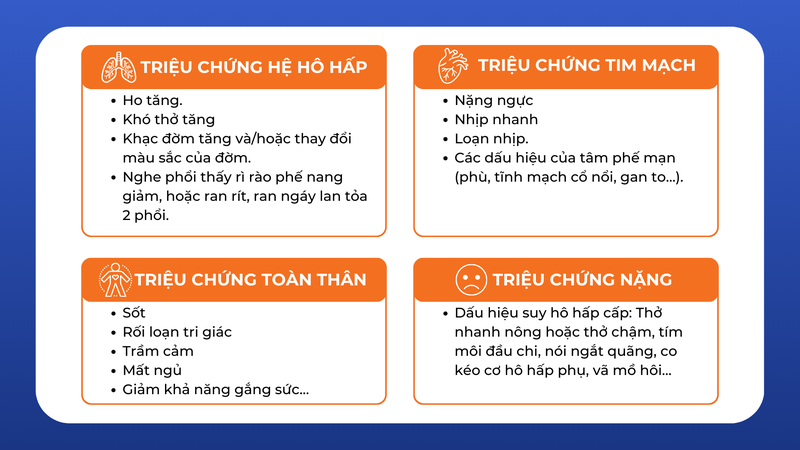
Triệu chứng hệ Hô hấp
- Ho tăng.
- Khó thở tăng hoặc tăng tần số hay số lần thở.
- Khạc đờm tăng và/hoặc thay đổi màu sắc của đờm: Đờm chuyển thành đờm mủ.
- Nghe phổi thấy rì rào phế nang giảm, hoặc ran rít, ran ngáy lan tỏa 2 phổi.
Các biểu hiện khác có thể có hoặc không có tùy thuộc vào mức độ nặng của bệnh
- Tim mạch: Nặng ngực, nhịp nhanh, loạn nhịp. Các dấu hiệu của tâm phế mạn (phù, tĩnh mạch cổ nổi, gan to…).
- Triệu chứng toàn thân có thể có: Sốt, rối loạn tri giác, trầm cảm, mất ngủ, giảm khả năng gắng sức…
- Trường hợp nặng có dấu hiệu suy hô hấp cấp: Thở nhanh nông hoặc thở chậm, tím môi đầu chi, nói ngắt quãng, co kéo cơ hô hấp phụ, vã mồ hôi…
Lời kết
Trên là một số giải đáp của bác sĩ Nguyễn Văn My cho các câu hỏi thường gặp của bệnh Phổi tắc nghẽn mạn tính. Hy vọng qua bài viết trên người đọc đã có thêm thông tin hữu ích về căn bệnh này, từ đó có các cách phòng ngừa và điều trị phù hợp. Chúc bạn và gia đình nhiều sức khỏe.
Bác sĩ Nguyễn Văn My
Các bài viết liên quan
Những cách chữa viêm phế quản dạng hen phổ biến
[Infographic] Khi nào cần đi khám trong kỳ nghỉ lễ?
Bệnh do virus Nipah (NiV): Mối đe dọa nghiêm trọng và các biện pháp phòng ngừa toàn diện
Viêm phế quản ở người lớn: Nguyên nhân và cách điều trị
[Infographic] Stress cuối năm: Cảnh báo nguy cơ ảnh hưởng sức khỏe toàn diện
[Infographic] Dấu hiệu trẻ vị thành niên cần hỗ trợ về sức khỏe tâm thần
[Infographic] Cẩn trọng 7 dấu hiệu testosterone thấp ở nam giới
[Infographic] Nhận biết 5 dấu hiệu đàn ông testosterone cao
[Infographic] Bệnh tay chân miệng ở trẻ em và những điều cha mẹ cần biết
[Infographic] Mẹ bầu nên bổ sung gì khi mang thai?
:format(webp)/Left_item_112x150_afe892642b.png)
:format(webp)/Right_item_112x150_5cde60ede3.png)
:format(webp)/BG_c89b77382f.png)
:format(webp)/Bg_Header_LV_2_0ccea4c28c.png)
:format(webp)/Left_item_68x52_1_e410a5f1ee.png)
:format(webp)/Right_item_68x52_1_518f0730da.png)